O número de reclamações contra operadoras de planos de saúde no Pará teve um aumento considerável nos últimos meses. Saltou de 350 em maio para 401 no mês de agosto, segundo dados da Agência Nacional de Saúde Suplementar (ANS). As demandas estão relacionadas a cobertura, mensalidades e reajustes e contratos e regulamentos.
Entre os planos de saúde que operam no Estado, a Unimed Belém lidera o ranking de reclamações. De janeiro a agosto foram 1.257 registros, o que dá uma média de 157,1 de reclamações por mês. A operadora possuía 268 mil beneficiários até agosto. A Hapvida, sua principal concorrente no Estado, acumula 313 reclamações no ano, com média mensal de 39,1 demandas. A operadora tem 198 mil beneficiários.
A principal reclamação registrada na ANS em relação à Unimed Belém está relacionada à falha de cobertura. São 1.187 demandas no ano. Nos últimos dias, o DIÁRIO ouviu clientes da operadora que são pais de crianças com autismo. Eles realizaram um protesto em frente à sede da operadora em Belém cobrando a regularidade nas terapias que devem ser bancadas pela Unimed Belém. O problema tem afetado o desenvolvimento das crianças.
As famílias, que lutam pelo direito de pelo menos 34 pacientes, denunciam a suspensão dos atendimentos de reabilitação, que está parado nas clínicas conveniadas com o plano de saúde.
Nathalia Galdino, mãe de um menino de 7 anos com autismo e transtorno sensorial grave, declarou que a demora na regularização do tratamento pode causar regressão no desenvolvimento de crianças neurodivergentes. “Meu filho precisa de terapia intensiva, ele tem autismo nível 3 de suporte. Inclusive, o meu filho tem um quadro grave, ele não é verbal e precisa de terapia intensiva. Ele faz também terapia por liminar numa clínica particular devido à escassez de tratamento que a Unimed tem para oferecer com as suas conveniadas. Uma semana ou duas sem tratamento já compromete significativamente o progresso”, explicou.
Nayara Barbalho, advogada e também mãe atípica, pontuou que essa interrupção no atendimento é um problema recorrente, com clínicas ameaçando suspender ou paralisando os serviços por conta de atrasos nos pagamentos.
“Existem vários procedimentos instaurados no Ministério Público e ações judicializadas. O que precisamos é de transparência, para que essas famílias não fiquem constantemente à mercê da interrupção dos serviços. Já são vários dias nessa situação, e isso pode acarretar desdobramentos jurídicos graves, como ações de indenização por danos morais e ações civis públicas”, alertou Nayara.
UNIMED BELÉM SEM COMANDO
A Unimed Belém está sem direção geral desde a noite desta quinta-feira, 19 de setembro. A médica pediatra Liane Rodrigues apresentou carta de renúncia ao cargo de diretora geral, que ocupava há um ano e oito meses, sob alegação de não haver viabilidade de “uma gestão sem confiança em seus gestores, pelos riscos que esta diretoria teria que assumir”. A reportagem do DIÁRIO buscou um posicionamento da gestora, mas ela não deu retorno.

A saída de Liane Rodrigues se dá logo após o envio de um ofício, datado de 11 de setembro e assinado por Omar Abujamra Junior, presidente da Unimed do Brasil, sobre “anormalidades econômico-financeiras e administrativas na Unimed Belém”.
O documento informa sobre o risco iminente da 4ª decretação de direção fiscal e técnica (uma espécie de auditoria) por parte da Agência Nacional de Saúde (ANS) contra a Unimed Belém, com automático bloqueio dos bens de todos os membros do conselho
de administração e diretoria executiva bem como do risco de perda da utilização da marca Unimed, caso não sejam tomadas medidas urgentes – e o prazo para isso é de 30 dias a contar de 11 de setembro, sob pena de providências administrativas mais severas a serem executadas pela Unimed Brasil.
Na carta de demissão, a médica relata ter trabalhado todo esse tempo lidando com “fluxo de caixa comprometido com compromissos diários para honrar e muitas obrigações de pagamentos vencidos”.
Também reconhece que, durante sua gestão, identificou necessidade de revisão e correção de diversos fluxos internos buscando aumentar a eficiência operacional, assim como a necessidade de reestruturação de setores estratégicos à cooperativa para atender melhor às demandas crescentes.
“Tudo isso, somando-se a um cenário de ampliação do rol da ANS, relativos a terapias, medicamentos de alto custo e ainda enfrentando um aumento nas judicializações para garantir tratamentos fora do rol, o que impacta diretamente nos nossos recursos financeiros e operações”, detalhou.
O ofício assinado por Abujamra cita diversas problemáticas ligadas à gestão do presidente do Conselho de Administração da Unimed Belém, Wilson Niwa, no cargo há onze anos, ou seja, desde 2013. É posto inclusive que ele ocupa este posição ilegalmente, visto que também é o presidente da Fama, a Federação das Unimeds da Amazônia, o que juridicamente lhe impediria de administrar a Unimed Belém. E sua manutenção no cargo é o que põe em risco a continuidade do uso da marca.
Diz ainda que em 2021 e 2022 o setor de saúde suplementar apresentou resultados positivos, já que muitos procedimentos deixaram de ser realizados pelos beneficiários em razão distanciamento social exigido pela pandemia. Mas a Unimed Belém foi no caminho inverso, iniciando um processo de deterioração do seu caixa no período,
com a contração de diversos empréstimos bancários dentre outras anormalidades econômico-financeiras que nunca mais foram revertidas pela operadora.
“Para se ter uma ideia da temerária gestão da Unimed Belém nesse ano, em novembro de 2021 chegou a ter apenas três pontos, dos 100 possíveis, na avaliação econômico-financeira realizada pela Unimed do Brasil”, complementa, informando a seguir que em 2022 foram apenas dois pontos, e em 2023 e 2024 a nota chegou a zero em alguns meses.
Ainda no documento assinado por Otto, é exposto que a Fama já se encontra em direção fiscal e tenta, de todas as formas, “legalizar o calote (via recuperação judicial) que ofereceu aos prestadores de serviços da região Norte e no sistema Unimed Nacional, a quem deve mais de R$ 6,5 milhões, sem contabilização de juros moratórios”.
COMO DENUNCIAR FALHAS NOS PLANOS DE SAÚDE
A SEGUIR, VEJA AS DICAS FORNECIDAS PELO INSTITUTO DE DEFESA DOS CONSUMIDORES (IDEC)
1) Em primeiro lugar, entre em contato com seu plano de saúde
Ajuda a mostrar que você está tentando resolver o problema amigavelmente. Nesse caso, recomendamos acessar qualquer um dos canais que seu plano oferece.
Lembre-se sempre de pedir o número de protocolo de atendimento! Nos casos em que a operadora negar essa informação, anote:
I- data e hora da ligação ou outra forma de comunicação com o respectivo canal de atendimento da operadora;
II- data e local em que você buscou atendimento presencial; ou
III- data em que houve a negativa de reembolso (ou o print da tela do aplicativo, caso haja).
Além dos canais de atendimento, outro recurso que pode ser acessado é o das ouvidorias das operadoras, especialmente, para solucionar questões de consumidores que já recorreram aos serviços de atendimento habituais e não conseguiram solução para o seu problema. Saiba que elas não substituem os canais convencionais de atendimento.
2) Separe seus documentos
Antes de registrar uma reclamação na ANS, tenha em mãos os seguintes documentos: número do CPF (ou faça o login no www.gov.br caso você opte pelo registro online), número da carteirinha do plano, número do protocolo de atendimento da operadora e o seu contrato de plano de saúde (ou aquele resumo com as regras gerais).
É importante também, antes de fazer a reclamação, verificar no seu contrato quais são as regras de reembolso. Preste muita atenção em:
I – Quais documentos constam no contrato como necessários para a operadora autorizar o reembolso;
II – se os documentos que ela está pedindo extrapolam a previsão contratual;
III – se o contrato é explícito em pedir alguma comprovação de desembolso pelo consumidor. Se não for, a operadora não pode exigir de você.
Pelo novo entendimento da ANS:
O recibo e a nota fiscal são considerados suficientes para a solicitação do reembolso;
A solicitação de documentação adicional (fora do previsto em contrato) deve ser fundamentada e específica. O plano de saúde deve comprovar que a solicitação se trata, ambientalmente, de pedido de reembolso sem desembolso de valores. Caso não haja justificativa adequada, a exigência pode ser considerada injustificada e a conduta da empresa pode ser vista como uma infração, sendo passível de multa pela ANS (art. 91 da RN 489/22).
3) Registre sua reclamação em um dos canais da ANS
Existem 3 canais para isso:
Atendimento presencial
Atualmente, nove núcleos da ANS disponibilizam atendimento presencial mediante agendamento online. As pessoas consumidoras podem marcar dia e horário para tirar dúvidas ou registrar reclamação nos Núcleos da Agência localizados nas seguintes cidades: Porto Alegre, Ribeirão Preto, Rio de Janeiro, Belo Horizonte, Brasília, Campo Grande, Recife, Fortaleza e Belém.
Para fazer o agendamento, o usuário deverá acessar a página Canais de Atendimento ao Consumidor, no portal da ANS: Núcleo da ANS, e clicar no link correspondente ao local onde deseja ser atendido, selecionando o dia e o horário.
Disque ANS
A ANS dispõe de uma central de atendimento telefônico, o Disque-ANS. Basta ligar para o número 0800 701 9656, de 2ª a 6ª feira, das 8h às 20h, exceto feriados nacionais.
A ANS também disponibiliza um canal para atendimento a deficientes auditivos, por meio do número: 0800 021 2105.
Fale conosco
Acesse o formulário eletrônico em www.gov.br/ans, em Canais de Atendimento ao Consumidor.
Para iniciar uma demanda, você deve fazer seu login com o www.gov.br ou com um cadastro na ANS e clicar em “nova solicitação”, no fim da página. Nessa área, você também poderá acompanhar o andamento da sua solicitação, ao clicar na demanda registrada após se logar.
1 – Entre com www.gov.br.
2 – Clique em “Nova Solicitação”.
3 – Ao clicar em “nova solicitação”, uma aba nova se abrirá para você preencher os campos com seus dados pessoais. É importante ter em mãos os documentos que mencionamos no início desta orientação para responder as perguntas.
4 – Clique em cima do assunto da sua reclamação.
5 – Responda “sim” para a pergunta “O beneficiário possui ou tentou contatar o plano de saúde?” e deixe no campo correto o número de protocolo.
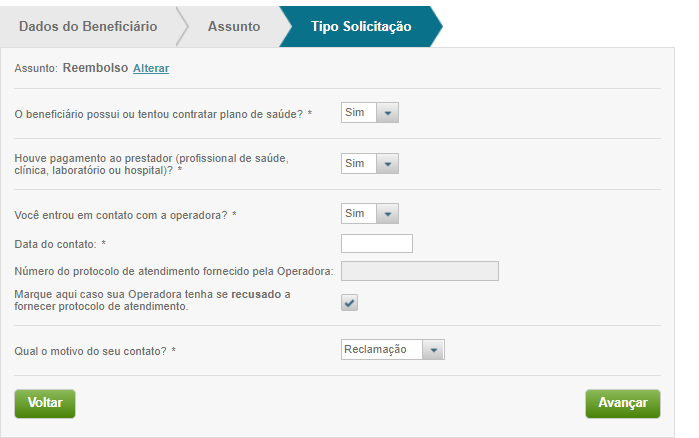
Caso você não tenha esse número porque a operadora se negou a dar essa informação, anote:
I- data e hora da ligação ou outra forma de comunicação com o respectivo canal de atendimento da operadora;
II- data e local em que o beneficiário buscou atendimento presencial; ou
III- data em que o prestador comunicou uma eventual negativa de cobertura.
Em casos de negativa de cobertura de caráter de urgência ou emergência o fornecimento do número de protocolo é dispensado. Nesses casos, basta marcar a opção de recusa.
6 – No tópico abaixo “Assunto”, resuma o caso e explique seu problema. A ANS irá notificar o plano de saúde com as informações relatadas por você. Essa é a hora de relatar o descumprimento de contrato do seu plano de saúde. Não é obrigatório anexar documentos, fica ao seu critério, mas quanto mais baseada em provas sua reclamação, mais forte o caso.
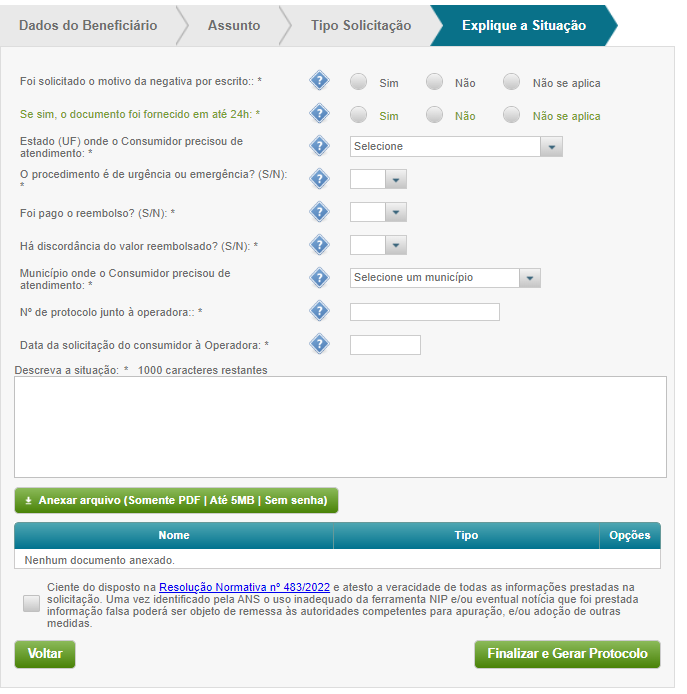
Pronto, sua reclamação será processada!
Editado por Clayton Matos